 流行病学
流行病学
流行病学:人群对致病性钩体普遍易感。但在本病流行区,人群在进行生产劳动及生活过程中长期与钩体接触,不少人可经隐性感染或轻感染或经人工预防注射而获得不同程度的特异性免疫,因而处于相同条件下暴露的人群,发病情况有较大差异。老疫区中外来人口,发病率往往显著地高于当地农民和长期接触疫水者。钩体菌型众多,其免疫力大多只具有型的特异性,因而可以有第二次感染,但部分型间或群间亦发现有一定交叉免疫。例如
黄疸出血群、犬群和波摩那群之间,
黄疸出血群、
流感伤寒群和犬群之间,
流感伤寒群和波摩那群之间,都有一定的相互保护作用。
钩端螺旋体病主要分稻田型和洪水型。我国南方各省以稻田型流行形式为主,主要传染源是鼠类。北方各省多呈洪水型暴发流行,主要传染源是猪。当南方各省发生洪水暴发流行时,也发现猪是主要传染源。
由于钩体在外界存活需适当的温度和湿度,因而钩体的感染常在特定的环境下发生。此种特定的感染方式使我国钩体病流行主要集中于夏秋之交水稻栽种收割或雨季洪水季节,以8~9月份为高峰。在种植双季稻地区可有两个高峰。洪水型发病高峰往往与洪水高峰相一致。
发病年龄多为青壮年。20~40岁组占病例总数40%左右。疫区学龄儿童下河洗澡、嬉戏,亦易感染。至于性别与职业的发病情况,常取决于人与传染源及疫水等接触的程度。一般农民、渔民的发病率较高,畜牧业者及屠宰工人常与病畜接触,亦易发病。
国外报道钩体病多呈散发流行。但由于对本病缺乏认识和警惕,常忽视本病的存在或低估实际的发病率。另自20世纪70年代后本病有从职业发病向野外活动变动倾向,病例多为打猎或从事水上活动者。但90年代后已陆续报道有较大规模的流行发生。如1995年尼加拉瓜洪水后发生钩体流行,发病2259例,死亡原因为肺出血,肝、肾衰竭。在韩国、泰国、印度、斯里兰卡均有钩体病流行。
 病因
病因
病因:钩体病的病原体为致病性钩体。钩体属中分为两个种,一为问号状钩体(L.interrogans),即寄生性(致病性)钩体;另一种是双曲钩体(L.biflexa),即腐生性(非致病性)钩体。问号状钩体能在人或动物体内寄生,并可引起人或动物患钩体病。双曲钩体多营自由生活,在自然界分布广泛,尤以水中为多,因此又称水生株或腐物寄生株。另一种钩体科中的细螺旋体属所包括的伊尼利螺旋体(Leptonema illini)与短小螺旋体(Leptonema parva),与钩体形态相似但不致病。
钩体的抗原结构较复杂,一般可通过血清学方法,将具有相关抗原结构的钩体划分为同一血清群(serogroup),而将抗原结构上一致的菌株称为同一血清型(serotype)。国际权威机构新近公布全世界已有23个血清群,223个血清型。新型仍在不断发现。
我国目前常见的钩体有1979年北京药品生物制品检定所对全国钩体菌株进行型别鉴定的参考标本株13个血清群,15个血清型(表1),现已证实有18群70型。为世界上钩体群型存在最多的国家之一。问号状钩体抗原结构复杂,群型间交叉反应明显,传统的双向交叉吸收凝集反应存在许多技术困难和不足之处。新近的单克隆抗体技术与限制性核酸内切酶分析法对弄清问号状钩体分类学很有帮助。而近年应用分子生物学技术对钩体的DNA进行同源性测定分析,并将其分为17个基因种。不同血清型别钩体对人的致病性有所不同。很多实验材料说明,某些致病菌型在体内外,特别是在体内可产生钩体代谢产物如内毒素样物质、溶血素、细胞毒性因子或细胞致病作用物质等。
 发病机制
发病机制
发病机制:钩体经人体正常或损伤的皮肤,亦可经黏膜进入人体,迅速从淋巴系统和血液到达全身,出现
菌血症。再进入各器官、组织、细胞,甚至还可侵入蛛网膜下腔、眼前房等组织。这种穿透力可能与其特别的、灵活的螺旋状运动有关,与菌体内含有透明质酸酶成分亦有一定关系。
菌血症初期,临床上出现感染中毒症状,全身毛细血管、肺、肝、肾、心、中枢神经系统等器官发生急性、严重的功能改变。钩体病是全身广泛性疾病,早期主要是感染中毒性微血管功能的改变,其特点是病理形态改变轻微而功能改变较为显著。钩体的侵袭力可能由其黏附细胞作用或其毒性产物侵入细胞,引起细胞超微结构变化,如线粒体肿胀、变空、嵴突消失、溶酶体增多;微血管充血,偶见微血管壁破损、毛细血管渗血或有纤维蛋白渗出。随着病情的进展,钩体及其毒物进一步引起肺、肝、肾、心、横纹肌、淋巴结、中枢神经系统等器官的功能和形态损害,出现肺出血、
黄疸、肾衰竭、脑炎等器官损害症状。由于钩体菌型、毒力以及人体反应的不同,钩体病的表现复杂多样,轻重程度不一,临床上往往以某种脏器病变占优势,而出现不同类型。钩体病组织形态损害一般较轻,经治疗后,可完全恢复,不留瘢痕。钩体侵入人体后,血液中的中性粒细胞首先增多,有不同程度吞噬钩体的活动,出现微弱炎症反应,但无明显白细胞的浸润,也不化脓。单核巨噬细胞增生,有明显吞噬钩体能力。腹股沟及其他表浅淋巴结肿大。钩体发病后1周左右,血液中开始出现特异性抗体,以后随病程抗体效价逐渐增高,距发病开始后1个月左右可达高峰,凝溶抗体效价有时高达1∶10000。IgM首先出现并效价逐渐增高时,血循环中钩体开始减少并消失,此后病程中钩体很少在血循环中出现。当血清中抗体出现、钩体减少消失时,肾脏中的钩体并不受血液中特异性抗体的影响,能在肾脏中生存繁殖并常随尿排出体外。在感染钩体后肿大的淋巴结中可见到生发中心及髓质迅速增大而副皮质区相对减少,浆细胞大量增加,表现出明显的骨髓依赖淋巴细胞(B细胞)增生反应。在免疫反应出现、当钩体从血液中消失时,可出现特异性的免疫反应。患者出现后发热、眼和神经系统后发症等与超敏反应有关的临床表现。实验动物研究,曾提出钩体毒素、钩体黏附、钩体中毒阈值、器官钩体含量等因素为引发本病的理论,但均未获完全证实。
钩体侵入人体引起感染后,由于人体与钩体型别及其毒物性质不同,其相互作用的结果,可表现为不同临床类型的钩体病。在一般情况下,毒力较强的
黄疸出血型、秋季型、澳洲型、犬型等菌型的感染,较易引起
黄疸或出血等较重的临床表现;而
感冒伤寒型、七日热型,特别是波摩那型等毒力较弱的感染,则常引起钩体病的轻型。但
黄疸出血型等毒力较强菌型的感染,也可出现轻型无
黄疸型,反之,如
流感伤寒型的感染,也可引起一定程度的
黄疸或出血。这可能与人体原有免疫状态高低有关。
不同型的钩体病病变差异悬殊,而同型钩体病的不同病例各器官组织损伤程度,也有明显差异。对比钩体病肺弥漫出血型与
黄疸出血型的病理形态,这两型的主要损伤器官及其基本病理形态变化不一致,但也有其共同的基本病理变化。
1.肺弥漫出血型的主要病变
(1)尸检肉眼观察:国内外虽有不少
黄疸出血型尸体解剖病例报告,个别病例也有广泛性肺出血、
肺水肿,但对于无
黄疸型肺出血的病例,文献上尚少见记载。
1958年华西医科大学钩体病研究室对16例钩体病肺弥漫性出血的死者进行了尸体解剖,死者均有口鼻涌血的历史,从发病到死亡,最短者2天,最长者5 天,平均4.6天,年龄14~29岁,无1例
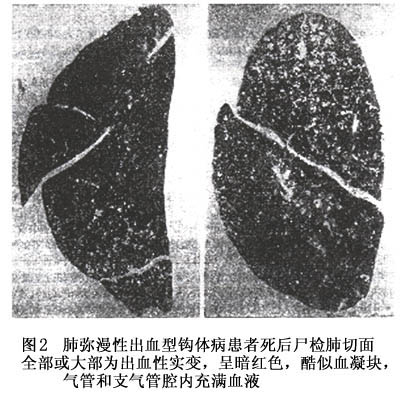
黄疸,11例于肝或(和)肾内找到钩体,心外膜有轻度充血,心腔扩大不明显;肺严重出血者13例,肉眼见两肺各叶严重膨胀,脏层胸膜紧张。整个肺外表呈紫黑色,切面全部或大部为出血性实变,呈暗红色,酷似血凝块。细致观察,在近肺膜及肺叶中心尚可见无出血的肺组织呈小岛状存留。其中有大小不等的暗红色斑点。
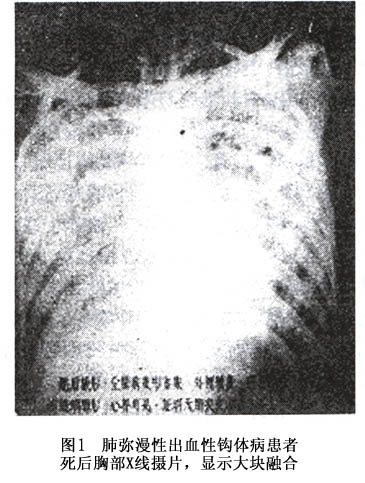
1964年陈钦材等总结33例肺弥漫性出血型钩体病者尸体解剖材料,30例两肺各叶体积均肿大,重量增加1~1.5倍,多呈斑点或片状出血,以双肺背面及隔面为最显著,严重时整个肺脏外表呈暗紫红色。切面酷似大叶性或全肺性出血实变,具融合性改变24例,片块状6例,斑点状改变3例,但在融合块仍有无出血的肺组织残存。切面上流出血性泡沫状液体。1976年华西医科大学钩体病研究室对1例钩体病肺弥漫性出血死者的肺组织大片切片进行了观察,发现在肺出血区中可见许多未出血的肺组织(图1)。
除肺出血外,心脏浆膜有少数出血点,其他部位无出血改变。
(2)光学显微镜检查:支气管腔有大量红细胞,肺泡腔亦普遍充满红细胞。有的出血区红细胞比较新鲜完整,无白细胞反应,且少数肺泡尚含有气体或偶见少量浆液渗出,但无一般
肺水肿改变;有的出血区则红细胞大部或全部崩解,亦可见巨噬细胞,肺泡壁毛细血管模糊不清,仅个别小动脉或小静脉残存,但充血显著,管腔极度扩张,内皮细胞肿胀,管壁肿胀疏松,Foot银浸法可见肺泡壁嗜银纤维稀松,轮廓模糊,甚至崩解。出血灶与出血区肺泡腔内血性浆液很少见到,未见大血管破裂,肺出血原发部分主要是毛细血管。镜下查见75.8%的病例心肌出血,均较弥散,心肌纤维普遍浊肿,部分病例有局灶性心肌坏死,87.9%的病例有
心肌炎改变。
(3)电子显微镜观察:1974年华西医科大学钩体病研究室曾在1例血培养阳性的钩体病肺弥漫性出血死者身上,取出一块2cm×3cm大小的肺组织。另一例用穿刺针取肝组织。均对其进行电子显微镜观察。可见肺泡腔及肺泡组织中大部分肺泡内可见红细胞、纤维素及少量白细胞。白细胞核及胞质结构清楚,有的胞质内有变性之钩体。肺泡壁表面覆有I型及Ⅱ型上皮细胞,大部分上皮细胞微细结构清晰,少量内皮细胞有不同程度改变,有的胞质内胞饮小泡及小泡增加;有的胞质肿胀,变空;有的线粒体肿胀,变空;有的浆膜破裂,但未见有缺口形成。内皮细胞见有变性之钩体,内皮细胞及上皮细胞基底膜大部分清楚,可分明带及暗带,但局部有肿胀、增宽,使明带与暗带辨别不清,聚有浆液性物质,肺泡壁中间质细胞微细结构清楚(图2)。
总之,从肉眼、光学显微镜、组织连续切片、电子显微镜观察,均说明钩体病肺弥漫性出血以肺出血为主,出血呈进行性,但是如此迅猛的大量出血,却未见大血管破裂,仅有毛细血管的轻度损伤,这是钩体病肺弥漫性出血的一大特点。
(1)肝脏:肉眼观察肝脏明显肿大,表面光滑,呈棕黄色,可见包膜下出血。光镜观察,肝细胞离散零乱,细胞大小形态不一,肝小梁结构已经丧失,易见双核肝细胞,偶见小块灶性坏死,多靠近汇管区,并有少数淋巴细胞浸润,门静脉周围区明显水肿,淋巴细胞及少数中性粒细胞浸润,间质为主小叶中央水肿使肝小梁分离,肝细胞有轻微的胆汁染色,个别可见胆汁栓。
(2)肾脏:肉眼观察,一般均较正常肿大,呈绿棕色,表面光滑,肾包膜下点状出血,包膜易剥离,切开后可见广泛点状出血,水肿,皮层变宽,肾盂黏膜下可见出血。光镜观察,肾小球腔局限性扩大,肾小球毛细血管细胞轻度肿大,集合管中有红细胞和血红蛋白管型,肾曲小管肿胀至坏死病变,间质高度水肿并有淋巴细胞、中性粒细胞浸润。电镜观察,灶性足突融合,灶性基膜增厚,肾小管上皮细胞刷状缘部分或全部消失,小管上皮细胞解离,小管上皮细胞线粒体肿大,嵴突消失,致密小体增加。
(3)毛细血管出血:全身均可有出血点,最多见于腹膜、胸膜、胃肠道、肾、鼻黏膜、肾上腺、皮肤、心内膜、心外膜、肝包膜下及肝汇管区、肠系膜、脾、胰、膀胱、气管、支气管及肺出血。
(4)横纹肌病变:病变以腓肠肌改变最明显,其他如胸大肌、三角肌及背部肌肉等均可出现病变。肉眼观察可以正常或点状出血。光镜下则常见部分肌纤维肿胀,横纹消失,有透明变性及空泡形成;肌纤维间有广泛出血灶,出血灶内及附近有大量单核细胞及中性多核白细胞浸润。
(5)心脏:肉眼观察,心外膜和心内膜有瘀点状出血,心脏往往扩大,部分病例心肌质地较软,切面混浊,失去正常光泽。组织学观察:①心肌变性和灶性坏死,心肌细胞有明显混浊、肿胀,部分可见局灶性凝固性坏死及肌纤维的溶解;②心肌间质炎,肌束间有散在的炎症细胞浸润,以大单核细胞为主,夹杂少数中性粒细胞、淋巴细胞;③间质中的出血和水肿,以心肌间质的出血更为普遍。电镜下心肌线粒体肿胀、变空、嵴突消失。肌纤维模糊、断裂、闰盘消失。
(6)其他组织器官的病变:脾、淋巴结均有网状细胞轻度增生,部分病例的神经系统有脑及脑膜充血、出血,神经细胞变性及炎性浸滑,轻度颈交感神经节炎。肾上
腺病变除出血外,多数病例有皮质类脂质减少或消失,皮质、髓质有灶性或弥漫性炎症。
3.晚期后发病
(1)眼后发症:最常见的是葡萄膜炎,多发生于退热后1~34天(平均为17 天);表现为虹膜睫状体炎,炎症仅限于葡萄膜前部,或呈全葡萄膜炎。前部为明显的虹膜睫状体炎,后部为弥漫性脉络膜炎。钩体病的早期,钩体侵犯眼组织,但稍后即由眼内消失,因而以后发生的葡萄膜炎可能是超敏反应所致。
(2)神经系统后发症:急症期症状消失后1/2~9个月(多为1~6个月),出现偏瘫、失语等症状。主要变化是脑底多发性栓塞性动脉炎及由它所引起的脑实质损害,即脑供血不足、梗死、出血、坏死、水肿等病变。发病原理可能是钩体直接损害脑血管,或是超敏反应所致。
 实验室检查
实验室检查
实验室检查:
1.常规检查 血白细胞总数和中性粒细胞轻度增高或正常,黄疸出血型常增高。白细胞总数>20×109/L或<4×109/L者少见。血沉常持续增高,黄疸出血型更显著。早期尿内可有少量蛋白、红、白细胞及管型,这些改变在70%左右的患者中出现。
2.病原体检查
(1)钩体的直接检查:①暗视野显微镜检查:钩体不易着色,而未经染色的标本钩体在光学显微镜下通常难以看清。用暗视野显微镜,可以清楚地看到钩体典型特征的形态和运动方式,通常用以检查体液或组织中的钩体,可以提供快速诊断的结果。但是,由于钩体在血液或组织中浓度过低(≤2×104条/ml)而不易检查出来,特别是对人的自然感染。另一方面由于检验者经验不足,很容易将其他成分如纤维蛋白丝误认为钩体,一般在基层不宜推广,但适用于实验感染动物的检查。②染色直接镜检:有镀银法、复红亚甲蓝染色法与吉姆萨染色法。
(2)钩体的分离培养:在钩体病早期,即发病1周内在外周血及脑脊液中,有相当多的钩体出现,因而在此期采血接种于含兔血清的科索夫(Korthof)或弗勒乔(Fletcher)半固体培养基内,可缓慢生长,一般在1周以上,阳性率达30%~50%。如已用过青霉素类药物,培养基中可加入青霉素酶。如在培养基中加入氟尿嘧啶(5-FU),可选择性地抑制或杀灭杂菌,纯化培养,但对钩体的繁殖也可受到轻度的抑制。尿培养可在病程晚期呈阳性。
(3)动物接种:常用幼龄豚鼠或金地鼠腹腔内注射接种,一般不作常规应用。
3.血清学试验 发病1周后,血液中出现特异性抗体,可应用血清学试验测定。
(1)显微镜凝集试验(microscopic agglutination test,MAT):显微镜凝集试验简称显凝试验,此试验是应用活标准菌株作抗原,与可疑患者血清混合,在显微镜下观察结果。如有特异性抗体存在,即可见到凝集现象。一次血清效价到达或超过1/400,或早、晚期两份血清比较,增加4倍者即有诊断意义。此法是目前使用最广泛的钩体血清学方法之一,既可用于诊断患者,亦可用标准抗血清作钩体菌株鉴定。
(2)酶联免疫吸附试验:国内报告采用此法检测钩体病血清特异性抗体与显凝试验相比,其灵敏性与特异性均较常用的显凝试验为高,但仍无法用于早期诊断。
(3)间接红细胞凝集试验:此法是从钩体菌体中提取一种抗原成分,将其吸附于人“O”型红细胞表面,使红细胞致敏,如遇同属抗体,则发生红细胞凝集现象,故称间接红细胞凝集试验。本试验具属特异性而无群成型的特异性,较显凝试验阳性出现早,操作简便,不需特殊设备条件,适合基层推广应用。
(4)间接红细胞溶解试验:国外常用作钩体病诊断方法。当新鲜绵羊红细胞用钩体抗原物质致敏后,在补体存在的条件下与含有抗体的血清混合时发生溶血,其灵敏性较间接红细胞凝集试验为高。
(5)间接荧光抗体法:此法是先将标准钩体菌株作成涂片,然后将可疑患者的血清滴在有菌的玻片处,经洗涤,如患者血清中具有抗体,抗原抗体结合起来,再用抗人球蛋白荧光抗体与此复合物结合,发生荧光,即为阳性,此法无型特异性。
以上各种方法都是应用特异性抗原来测患者体内的特异性抗体。至于应用特异性抗体来测定体内抗原作为疾病的早期快速诊断的方法近年已有相当的进展,特别是单克隆制备技术的应用使诊断早期钩体血症中数量不多的钩体成为可能。随着分子生物学的技术发展和应用,钩体DNA探针已制备成功。并已成功建立了聚合酶链反应方法早期诊断钩体病。但这些方法要用于临床,均有待进一步改进和完善。
 预防
预防
预防:因时因地制宜开展群众性综合性预防措施,以环境改善与预防注射为主,是控制钩体病暴发流行、减少发病的关键。
1.消灭和管理传染源 ①消灭传染源:大搞灭鼠防病、灭鼠保粮群众运动。鼠类是钩体病的主要贮存宿主。有的地区鼠的带菌率高达48.7%,因此必须因地制宜,采取药物、器械、生态(挖洞、灌洞、填洞)等防鼠措施以控制鼠类数量及密度;②管理传染源:结合“两管"(管水、管粪)、“五改”(改良水井、厕所、畜圈、炉灶、环境),开展圈猪积肥,不让畜尿粪直接流入附近的阴沟、池塘、河流、稻田,防止雨水冲刷。不用新鲜猪厩肥,在堆肥发酵后使用。加强猪钩体病的预防治疗和外来猪的检疫工作,有条件地区可用兽用钩体菌苗,于每年4~5月时给猪特别是幼畜作预防注射。
2.切断传播途径,消除传染因素 荒塘、水洼、山区的烂泥田、冷水田是鼠类经常活动场所,也常是钩体病的主要疫源地,应结合农田水利建设,改造上述自然疫源地。
关于疫水处理问题,有条件的地区,在不影响农业生产的前提下,在收割稻田前1周将田水放干,再开镰收割。结合农时和水质的具体情况,有计划、有目的地施放各种化肥、农药。有的地区每季每亩施放石灰氮15kg,施放时间是在每年插秧前7~10天效果较好。近年钩体病流行情况有明显减少趋势,与广泛使用化肥,改变了钩体体外生存的环境条件,可能有一定关系。儿童在本病流行地区、流行季节,不要在池沼、水沟中捕鱼、游泳、嬉戏。在本病流行的矿坑、下水道劳动的工人与养猪场、屠宰场工人,宜穿橡皮靴、戴橡皮手套,以保护皮肤不受钩体侵袭。
3.药物预防 国内外初步经验,在钩体病流行地区、流行季节,对易感人群口服多西环素0.2g/周,效果较好,且简便易行。特别在未接种菌苗地预防区作为暴发流行时的应急预防措施。
4.增强人体抵抗力,保护易感人群 根据地区主要流行菌型制备苯酚灭活的钩体菌苗。目前国内多采用不含血清或其他蛋白质的化学全综合培养基或不加兔血清而代之以少量清蛋白、乳酪或人胎盘组织液的半综合培养基。菌苗有3价(例如
黄疸出血型、秋季型、其他地方株型)、5价(
黄疸出血型、犬型、
感冒伤寒型、波摩那型、秋季型或澳洲型)两大类。3价菌苗多为普通菌苗(约含菌2亿/ml),亦可制成浓缩菌苗(约含菌6亿/ml),5价菌苗亦可制成普通与浓缩两种。人体可产生对同型钩体的免疫力,维持约1年。
(1)接种对象:在重点流行区,除有禁忌证者外,都应进行注射。在一般流行区,主要是下水田或潮湿地区的工作人员,特别是参加收割、插秧、防洪排涝、开垦荒地的人员,农忙时参加支农的干部和职工。常年接触家畜的饲养员,屠宰人员,下水道及矿井工人等,以及农村儿童应予接种。
(2)接种时间:钩体病流行季节前1个月完成,一般是4月底或5月初。
(3)接种剂量:第1次皮下注射1ml,第2次,间隔7~10天皮下注射2ml。儿童按成人量减半,但必须注射2次。以后仍每年注射2次,剂量同上。
(4)接种反应:普通菌苗局部及全身反应均较轻。浓缩菌苗全身反应亦较轻(2.7%),局部反应仅为13.7%,48~72h内消退。浓缩菌苗接种后的血清抗体阳转率较普通菌苗高。但根据目前材料,两者的发病率在统计学上无明显差异,尚须作进一步对比研究。
1972年以来,国外开展的钩体外膜菌苗,是菌体结构中的一种提纯制品。目前国内尚处于试用阶段,效果尚未完全肯定。它对仓鼠、豚鼠的预防效果良好,既安全,也无毒性反应,一次足够剂量的免疫接种不仅可以控制动物发病,预防感染,还能避免肾脏带菌排菌。说明钩体外膜菌苗是一种有效免疫制剂,对人类应用值得进一步探讨。
钩体减毒活菌苗,我国已分离出无毒波摩那钩体N株及L18株。证实此类无毒株,兽用已十分有效,不仅可以控制出现症状,而且可以阻止肾脏感染的发生,从而消灭传染源,免除畜牧业经济损失,也减少人类钩体病的发生,值得重视。近年对钩体分子生物学特性的进一步研究,推动了钩体核酸疫苗的研制,并已获得了初步的阶段性结果。



 流行病学
流行病学
 病因
病因

 发病机制
发病机制
 临床表现
临床表现
 实验室检查
实验室检查
 其他辅助检查
其他辅助检查
 诊断
诊断
 鉴别诊断
鉴别诊断
 治疗
治疗
 预后
预后
 预防
预防